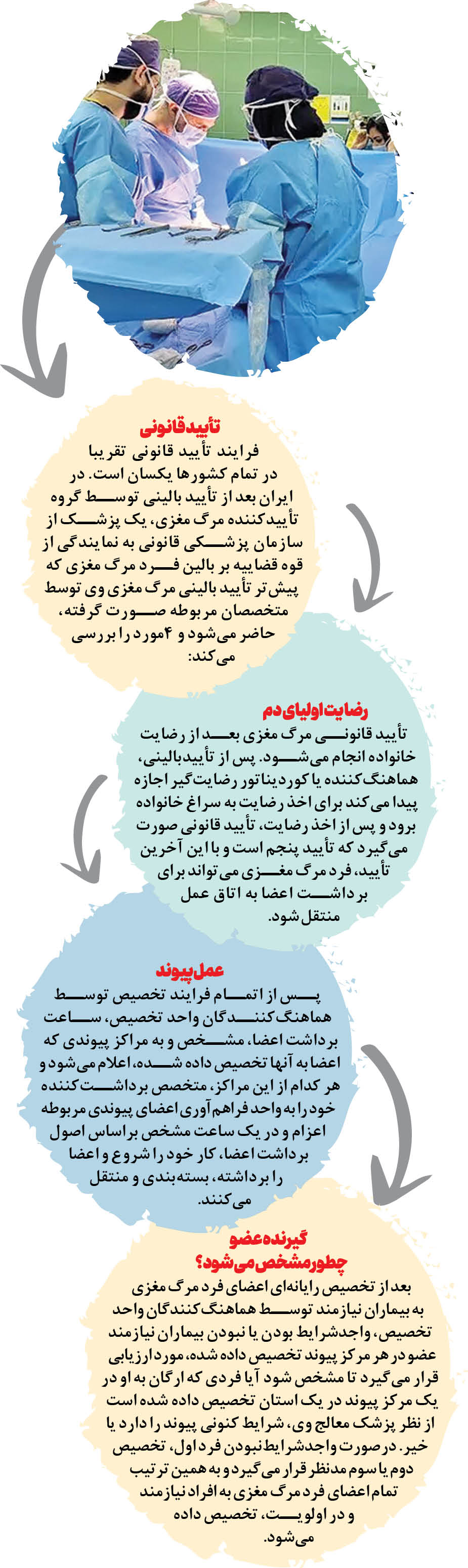
فرایند فراهمآوری اعضای پیوندی در ایران چگونه است؟
جاندادن و جانبخشیدن

یکی عزیزش را از دست میدهد و داغدار است،اما دیگری عزیزش با دریافت عضو پیوندی زنده میماند. این است داستان جاندادن و جانبخشیدن. از سالها قبل که قوانین اهدای عضو در ایران به تصویب رسید هزاران نفر از شهروندانی که دچار مرگ مغزی شده بودند اعضای بدنشان با رضایت خانواده آنها به بیماران نیازمند اهدا شد. حالا سالها از آن زمان میگذرد و بهخاطر هدیههای ارزشمندی که خانواده بیماران مرگ مغزی به بیماران نیازمند اهدا میکنند هزاران نفر زنده میمانند. اما فرایند فراهمآوری اعضای پیوندی در ایران چگونه انجام میشود؟
بیمار مرگ مغزی چطور شناسایی میشود؟
براساس قوانین موجود افرادی به نام بازرسان فراهمآوری اعضای پیوندی وجود دارند که براساس جدولی خاص بهصورت روزانه بیمارستانهای تحت پوشش خود را مورد بازرسی حضوری قرار میدهند. همچنین طبق دستورالعمل وزارت بهداشت همه بیمارستانهای دولتی و خصوصی موظفند بیماران کمای عمیق خود را به واحدهای اهدای عضو مربوطه اطلاع دهند.
اولین مشکل کمبود ارگانهای پیوندی در همه کشورها، ضعف در شناسایی افراد مشکوک به مرگ مغزی و دومین مشکلرضایت ندادن خانوادههاست که یک مشکل فرهنگی است و نیاز به تغییر نگرش اجتماعی دارد که کاری بسیار پیچیده، زمانبر و سخت است.
تشخیص مرگ مغزی
در فرایند فراهمآوری اعضای پیوندی در ایران، بعد از شناسایی افراد مشکوک به مرگ مغزی، مرحلهای به نام تشخیص مرگ مغزی وجود دارد؛ هماهنگکنندگانی که تحت آموزش حرفهای در زمینه معاینات مرگ مغزی و اعصاب کرانیال قرار گرفتهاند و همانند یک نورولوژیست میتوانند مرگ مغزی را از سایر وضعیتهای مشابه تشخیص دهند که این قسمت در راستای کاهش هزینهها و اتلاف وقت متخصصان تأیید مرگ مغزی، در فرایند کلی فراهمآوری اعضای پیوندی پیشبینی شده است.
مراقبت از فرد مرگ مغزی
به محض ارجاع فرد مرگ مغزی، باید یک متخصص بیهوشی یا طب اورژانس، یک هماهنگکننده، یک پرستار و یک کمک بهیار و خدمه بهصورت تمام وقت بر بالین فرد مرگ مغزی حاضر باشند. پس از اتمام فرایندهای شناسایی، مراقبت، تأیید و اخذ رضایت از خانواده است. مسئولیت مراقبت از اعضا برعهده متخصص مربوطه در بیمارستان مبدأ خواهد بود ولی از زمان انتقال، مسئولیت انتقال و حفظ اعضا در بخش مراقبتهای ویژه فراهمآوری اعضای پیوندی و مسئولیت حفظ اعضا در زمان برداشت، برعهده گروه مراقبت واحد فراهمآوری اعضای پیوندی در مرکز استان است. در نتیجه گروه مراقبت اعضای پیوندی به سرپرستی یک متخصص مرتبط، از ابتدای شناسایی تا پایان برداشت، مسئولیت غیرمستقیم و نظارتی و یا مسئولیت مستقیم در حفظ اعضای فرد مرگ مغزی را برعهده دارد.
معاینه توسط 4متخصص
درصورتی که فرد مشکوک به مرگ مغزی شناسایی شود، ابتدا هماهنگکننده آموزشدیده بر بالین فرد موردنظر حاضر شده و معاینات اولیه را انجام میدهد.
یکی دیگر از تفاوتهای فرایند فراهمآوری اعضای پیوندی در ایران با سایر کشورها، دخیلنبودن پزشک بیمار در فرایند تأیید مرگ مغزی و همچنین تأیید4 پزشک متخصص از چهار گروه برای تأیید قطعی است.
این 4 نفر با فاصله حداقل 40دقیقه تا یک ساعت از یکدیگر باید فرد مرگ مغزی را در دو نوبت به فاصله 6ساعت معاینه کنند؛ این تفاوت ساعات معاینات توسط گروه تأییدکننده برای جلوگیری از تأثیر نظرات هر کدام روی دیگری است و تا زمانی که هر 4پزشک، مرگ مغزی را تأیید نکنند، فرایند تأیید بالینی، تکمیل نمیشود.
گفتن خبر بد
ارائه خبر بد نخستین و مهمترین قدم در رضایتگیری است و اگر خانواده رضایت ندهند، اهدای عضو و نتیجه عضو پیوندی برای نجات جان بیماران وجود نخواهد داشت. مسئولیت ارائه خبر بد به هماهنگکنندگان گروههای اهدای عضو کشور واگذار شده است؛ بهعبارت سادهتر، در هر واحد فراهمآوری اعضای پیوندی در ایران، تعدادی هماهنگکننده بهعنوان کوردیناتورهای رضایتگیر برای فرایند رضایتگیری بهصورت حرفهای توسط استادان بینالمللی این رشته آموزش داده میشوند و ارائه خبر بد و اخذ رضایت، هردو برعهده کوردیناتور رضایتگیر هر واحد است.
گرفتن رضایت چطور انجام میشود؟
رضایتگیری از دو بخش ارائه خبر بد و درخواست رضایت برای اهدای عضو تشکیل شده است. در اکثر کشورهای دنیا، ارائه خبر بد توسط پزشک معالج انجام میشود و درخواست اهدای عضو توسط هماهنگکننده یا کوردیناتور گروه اهدای عضو. در برخی از کشورهای اروپایی بهویژه اسپانیا، ارائه خبر بد، همزمان توسط پزشک معالج و هماهنگ کننده، صورت میگیرد و از زمان درخواست اهدای عضو، بهطور کامل فرایند اهدای عضو در اختیار گروه اهداکننده قرار میگیرد. در کشوری مانند آمریکا ارائه خبر بد، صرفاً توسط پزشک معالج صورت میگیرد و از درخواست اهدای عضو، به گروه اهدا واگذار میشود؛ اما با توجه به اینکه ارائه خبر بد یک فرایند کاملا حرفهای و شامل روشهای مشخص و جهانی است، نیاز است که فرد ارائهدهنده خبر بد برای این فرایند آموزشدیده باشد.
اهدای عضو در کشورهای دیگر
اهدای عضو در هر کشوری براساس قوانین خاص آن کشور انجام میشود.
در این گزارش به بررسی اهدای عضو در برخی کشورها پرداختهایم.
هند: براساس قانون مصوب این کشور، هر شخصی میتواند پیش از فوت خود، اجازه برداشت هریک از اعضای بدنش را اعطا کند. این رضایت باید کتبی یا شفاهی و در حضور دو یا چند شاهد که حداقل یکی از شاهدین، خویشاوند نزدیک فرد باشد، انجام شود و درصورتی که متوفی در طول حیات از اهدای عضو صحبتی نکرده باشد برداشت عضو به موافقت اولیای قانونی او موکول میشود.
ژاپن: در این کشور برای اهدای عضو، علاوه بر رضایت خانواده، رضایت قبلی خود فرد نیز لازم است و حتی در مورد کودکان نیز رضایت والدین شرط نیست و متوفی باید قبل از مرگ در سنی بوده باشد که صلاحیت انتخاب یا عدمانتخاب برداشت عضو را داشته باشد.
سوریه: در این کشور در مواردی که اهداکننده به سن قانونی نرسیده، نباید برداشت عضو صورت گیرد؛ مگر آنکه دریافتکننده برادر دوقلوی او باشد. در قوانین سوریه، درصورت عدمحضور بستگان، کمیسیونی مرکب از سه پزشک درخصوص اهدای عضو تصمیمگیری میکنند.
فرانسه: در این کشور اگر متوفی صغیر یا فرد بالغی باشد که تحت حمایت قانونی است، عمل برداشت فقط با رضایت کتبی والدین یا قیم او جایز است.
ایتالیا: اگر فرد فوتشده پیش از مرگش موافقت یا عدمرضایتش را نسبت به اهدای اعضایش بیان نکرده باشد، بستگان او درباره اهدای اعضایش تصمیم میگیرند.
آلمان: شخص میتواند رضایت و تفویض اختیار تصمیمگیری به شخص دیگر را از سن 16سال به بالا و مخالفت را از 14سالگی اعلام کند.
دانمارک: اگر فرد متوفی تصمیم خود را مبنی بر اهدای عضو بهصورت کتبی و بعد از 18سالگی ارائه کرده باشد، برداشت اعضا و پیوند آنها مجاز است. همچنین اگر شخص به صورت شفاهی با پیوند اعضا موافقت کرده باشد، پیوند را میتوان انجام داد. همچنین اگر سندی مبنی بر مخالفت فرد متوفی با پیوند وجود نداشته باشد، با شرط رضایت اولیای متوفی، عمل برداشت عضو، انجام میشود و درصورتی که هیچ یک از وابستگان فرد فوت شده در قید حیات نباشند، باید از مداخله پرهیز کرد.
کانادا: رضایت برای اهدای عضو در هر استانی از کانادا بهصورت مستقل انجام میگیرد. در برخی استانها ثبتنام در لیست اهداکنندگان عضو با قراردادن برچسب در پشت کارت بیمه درمانی انجام میشود.
آرژانتین: همه افراد بالای 18سال اهداکننده خواهند بود؛ مگر اینکه فرد یا خانواده او عدمرضایت خود را اعلام کنند.
اکوادور: مشکل اصلی در اکوادور این است که هنوز اهمیت اهدا و پیوند برای مردم این کشور به خوبی جا نیفتاده و فواید اهدای عضو را درک نمیکنند. به همین دلیل متخصصان این کشور به سیاستگذاریهای درست و برگزاری کارگاهها و انتشار موضوعات اهدا و پیوند در رسانه ملی، آموزش در مدارس این کشور و ورود مباحث اهدا در این سرفصلها، برای افزایش آگاهی مردم، روی آوردهاند.
برزیل: متخصصان برزیلی مدلهای مختلفی را برای ارتقای میزان اهدای عضو ارائه دادند؛ ازجمله استفاده از اهداکنندگان مارژینال یا پیوند کبد از زنده و دیگر استراتژیها اما میزان اهدای عضو را خیلی افزایش ندادند و در سالهای اخیر مهمترین استراتژی خود را اجرا میکنند که شامل آموزش عمومی مردم با برگزاری کمپینهای ملی با همکاری وزارت بهداشت و... بود.
نیوزیلند: هر متقاضی دریافت گواهینامه رانندگی در نیوزیلند مشخص میکند که درصورت فوت در شرایطی که میتواند اهداکننده باشد، تمایل به اهدای عضو دارد یا خیر؛ پاسخ به این پرسش الزامی است و گزینهای برای ابهام وجود ندارد و متقاضی باید پاسخ آری یا خیر را ثبت کند.





